Ожог термический — симптомы и лечение
Содержание:
- Почему это так больно
- Прогноз
- Классификация
- Эпидемиология ожогов у детей
- Определение площади поражения при ожоге
- Ожоговая болезнь
- Какие бывают и как проявляются
- Диагностика термического ожога
- Профилактика ВИЧ-инфекции в ЛПУ
- Определение площади обожженной поверхности у детей
- Течение ожогов
- Степени термического ожога и их клинические проявления
- Классификация ожогов
- Клинические проявления
- Степени ожога кожи
- Варианты фотодерматозов
- Клиника
- Осложнения обширных ожогов
Почему это так больно
Кожа — самый большой орган: 4−6% от общего веса тела. Она содержит до 82% воды и треть общего объема крови. В коже 2 млн нервных окончаний, 1,5 млн из них — болевые рецепторы.
Температура выше 44 °C разрушает белки кожи — нарушается целостность клеточных оболочек и вода из клеток уходит в пространство между ними. Это можно представить на примере яйца. Оно содержит примерно 73% воды, 13% белка, 12% жира и минеральные вещества. При варке белки в составе клеточной оболочки разрушаются и сворачиваются — вода выходит наружу. То же самое происходит с кожей, только вода уходит в другие ткани. Поэтому появляется отек.
Затем в сосудах дермы склеиваются тромбоциты и закупоривают просвет. Снабжение кровью обожженного участка уменьшается, что может привести к полной гибели тканей, если вовремя не оказать помощь. Ожог также приводит к выбросу в кровь веществ, провоцирующих воспаление.
Прогноз
Каждый, кто хоть раз получал ожоги (площадь ожогов была больше пятирублевой монеты), знает, что прогноз развития заболевания — немаловажная деталь в постановке диагноза. Часто пациенты с травмами оказываются пострадавшими в авариях, природных катаклизмах или в результате чрезвычайных происшествий на производстве. Поэтому людей в приемный покой привозят целыми группами. И вот тогда умение прогнозировать изменение дальнейшего состояния пациента пригодится во время сортировки. Самые тяжелые и сложные случаи должны рассматриваться врачами в первую очередь, ведь иногда счет идет на часы и минуты. Обычно прогноз основывается на площади поврежденной поверхности и глубине поражения, а также сопутствующих травмах.
Для того чтобы точно определить прогноз, используются условные индексы (например, индекс Франка). Для этого за каждый процент пораженной площади назначается от одного до четырех баллов. Это зависит от степени и локализации ожога, а также от того, какова площадь ожога верхних дыхательных путей. Если нарушения дыхания нет, то ожог головы и шеи получает 15 баллов, а если есть, то все 30. А потом проводят подсчет всех оценок. Существует шкала:
— менее 30 баллов – прогноз благоприятный; — от тридцати до шестидесяти – условно благоприятный; — до девяноста – сомнительный; — более девяноста – неблагоприятный.
Классификация
Классификация ожогов основана на глубине и типе повреждений, но существует разделение по клиническим проявлениям, врачебной тактике или виду травмы.
По глубине различают ожоги:
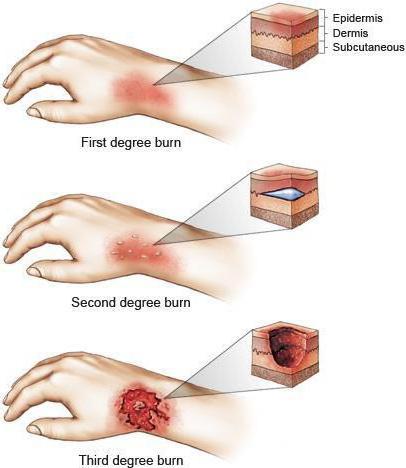
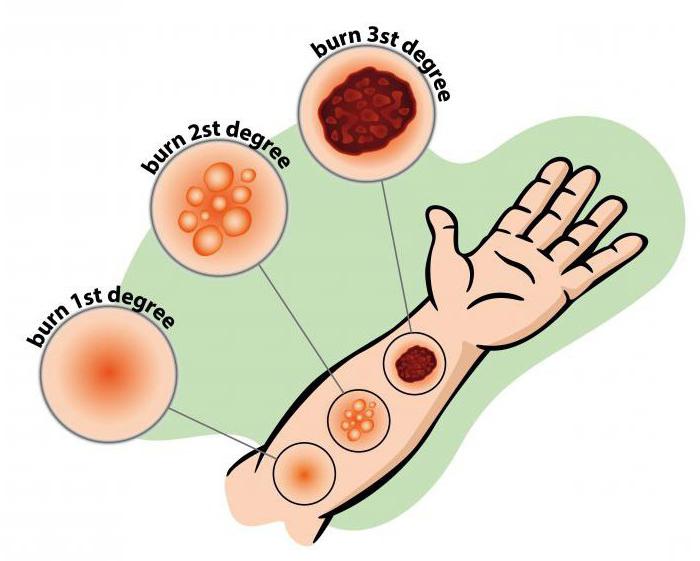
- Первая степень характеризуется поражением только верхнего слоя кожи. Внешне это проявляется покраснением, незначительным отеком и болевыми ощущениями. Симптомы исчезают через три-четыре дня, а пострадавший участок эпителия замещается новым.
- Повреждение эпидермиса до базального слоя указывает на ожог 2 степени. На поверхности кожи появляются пузыри с мутным содержимым. Заживление длится до двух недель.
- При третьей степени ожога термическое повреждение получает не только эпидермис, но и дерма. — Степень А: дерма на дне раны оказывается частично не повреждена, но непосредственно после травмы выглядит как черный струп, иногда появляются пузыри, которые могут сливаться между собой. Боли в месте ожога не чувствуется из-за повреждения рецепторов. Самостоятельная регенерация возможна только при условии, что не присоединится вторичная инфекция.— Степень Б: полная гибель эпидермиса, дермы и гиподермы.
- Четвертая степень – это обугливание кожи, жирового слоя, мышц и даже костей.
Классификация ожогов по типу повреждения:
- Воздействие высоких температур: — Огонь – площадь поражения большая, но относительно маленькая глубина. Первичная обработка осложняется тем, что трудно очистить рану от инородных тел (нити из одежды, кусочки расплавившихся пуговиц или молнии). — Жидкость – ожог небольшой, но глубокий (до третьей А-степени). — Горячий пар – значительная протяженность ожога, но глубина редко достигает второй степени. Часто поражает дыхательные пути. — Раскаленные предметы – рана повторяет очертания предмета и может иметь значительную глубину.
- Химические вещества: — Кислоты вызывают коагуляционный некроз, и на месте поражения появляется струп из свернувшихся белков. Это не дает веществу проникнуть в подлежащие ткани. Чем сильнее кислота, тем ближе к поверхности кожи находится пораженный участок. — Щелочи формируют колликвационный некроз, он размягчает ткани и едкая субстанция проникает глубоко, возможен ожог 2 степени. — Соли тяжелых металлов напоминают внешне ожоги кислотой. Они бывают только 1-й степени.
- Электрические ожоги появляются после контакта с техническим или атмосферным электричеством и, как правило, бывают только в месте входа и выхода разряда.
- Лучевые ожоги могут возникнуть после воздействия ионизирующего или светового излучения. Они неглубокие, и их воздействие связано с поражением органов и систем, а не непосредственно мягких тканей.
- Сочетанные ожоги включают в себя несколько повреждающих факторов, например газ и пламя.
- Комбинированными можно назвать те повреждения, где помимо ожога есть еще и другие виды травм, например переломы.
Эпидемиология ожогов у детей
Ведущим этиологическим фактором ожогов у детей являются горячие жидкости (65–80% случаев). В условиях промышленного региона среди детей повышен травматизм техногенного характера, особенно электрические ожоги (11,3%), в том числе высоковольтные (3,9%). А если учитывать и высокий удельный вес ожогов пламенем (25,9%), то возможно сделать вывод о том, что наиболее тяжелые и глубокие ожоги, которые требуют оперативного лечения, составляют до 40% случаев. Соотношение количества пораженных мальчиков и девочек составляет 1:1,5–1,7 (Фісталь Е.Я., Самойленко Г.Є. та співавт., 2000).
Определение площади поражения при ожоге
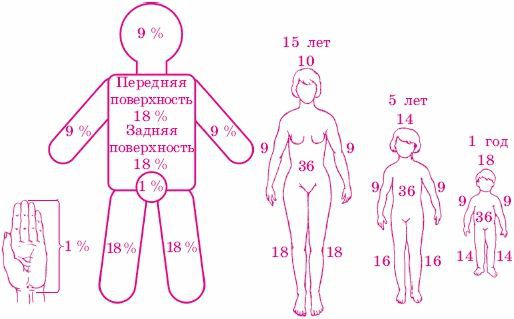
Приблизительная оценка площади ожога может производиться двумя способами. Первый способ — это так называемое «правило девяток«. Согласно этому правилу, вся поверхность кожных покровов взрослого человека условно разделена на одиннадцать участков по 9% каждый:
- голова и шея — 9 %,
- верхние конечности — по 9 % каждая,
- нижние конечности — по 18 % (2 раза по 9 %) каждая,
- задняя поверхность туловища — 18 %,
- передняя поверхность туловища — 18 %.
Оставшийся один процент поверхности тела приходится на область промежности.
Второй способ — способ ладони — основывается на том, что площадь ладони взрослого человека составляет приблизительно 1% общей поверхности кожного покрова. При локальных ожогах ладонью измеряют площадь поврежденных участков кожи, при обширных ожогах — площадь непораженных участков.
Чем больше площадь и глубже повреждение тканей, тем тяжелее течение ожоговой травмы. Если глубокие ожоги занимают более 10-15 % поверхности тела, или общая площадь даже неглубоких ожогов составляет более 30 % поверхности тела, у пострадавшего развивается ожоговая болезнь. Тяжесть ожоговой болезни зависит от площади ожогов (особенно глубоких), возраста пострадавшего, наличия у него сопутствующих травм, заболеваний и осложнений.
Ожоговая болезнь
Это системный ответ организма на ожоговую травму Данное состояние может возникнуть как при поверхностных повреждениях, если ожог тела 30 % и более, так и при глубоких ожогах, занимающих не больше десяти процентов. Чем слабее здоровье человека, тем сильнее проявляется этот вид шока. Патофизиологи выделяют четыре этапа развития ожоговой болезни:
- Ожоговый шок. Он длится первые двое суток, при тяжелых повреждениях – три дня. Возникает из-за неправильно перераспределения жидкости в шоковых органах (сердце, легкие, мозг, почки).
- Острая ожоговая токсемия развивается до присоединения инфекции, длится от недели до девяти дней. Патофизиологически схожа с синдромом длительного раздавливания, то есть продукты распада тканей попадают в системный кровоток и отравляют организм.
- Ожоговая септикотоксемия появляется после присоединения инфекции. Она может продолжаться до нескольких месяцев, пока все бактерии не будут элиминированы из раневой поверхности.
- Восстановление начинается после того, как ожоговые раны будут закрыты грануляционной тканью или эпителием.
Какие бывают и как проявляются
- Термические: пламя, горячие жидкость и пар, радиаторы отопления, трубы с горячей водой и другие раскаленные предметы.
- Химические: кислоты и щелочи — часто входят в состав средств бытовой химии.
- Электрические: молния, ток.
- Лучевые: ультрафиолет, радиация.
- Смешанные: несколько факторов из вышеперечисленных.
Почти все ожоги — термические: повреждения кожи, а иногда слизистых, мышц и костей, в результате действия на них высоких температур. Чаще всего от них страдают дети, и в 95% случаев причиной является пламя.
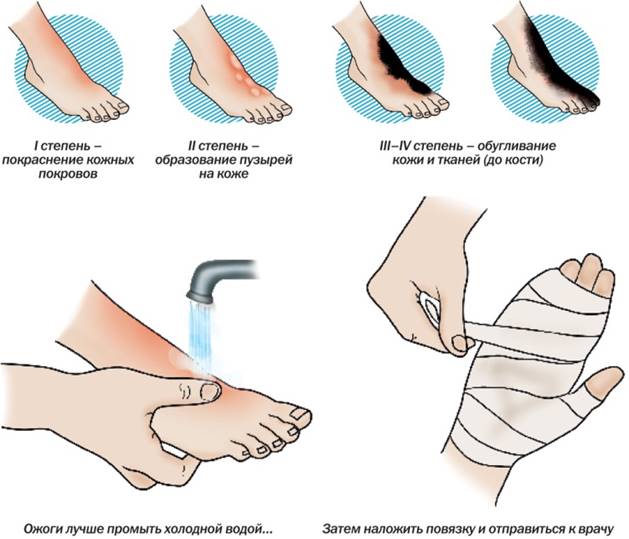
Согласно Российским клиническим рекомендациям, есть три степени глубины поражения кожи при термических ожогах:
Диагностика термического ожога
Как определить глубину ожога
Определение площади ожога в настоящее время проводят при помощи давно зарекомендовавших себя «правила девяток» и «правила ладони».
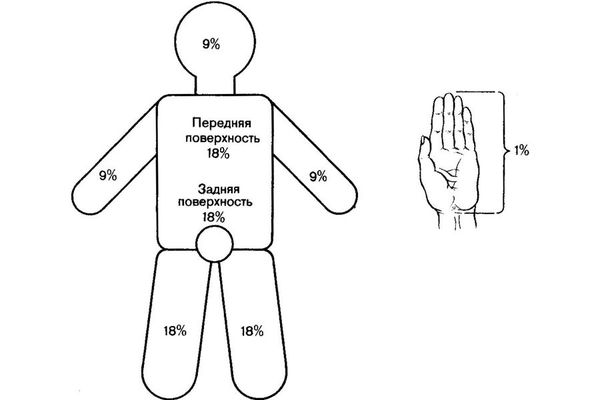
«Правило девяток» — метод, основанный на том, что площадь покровов отдельных частей тела человека равна или кратна 9 % от площади поверхности всего тела, (метод применим для обширных площадей поражения):
- голова-шея — 9 % ;
- верхняя конечность — 9 %;
- нижние конечности — 18 %;
- передняя и задняя поверхности туловища — по 18 %;
- промежность и половые органы — 1 %.
Для разного возраста необходима коррекция из-за неодинаковых пропорций тела у взрослых и детей.
Для детей младше 5 лет применимо «правило ладони», суть его заключается в том, что площадь ладони пострадавшего составляет приблизительно 1 % общей поверхности кожного покрова. Этот метод применяют при ожогах, расположенных в различных частях.
Определение глубины поражения тканей позволяет решить вопрос тактики лечения в кратчайшие сроки. Однако при первичном осмотре пострадавшего определить глубину ожогов может быть нелегко даже специалисту. Глубина ожога чаще проявляется к концу третьих суток. В первые часы от момента получения травмы зачастую сложно отличить пограничный ожог от глубокого. Тем не менее, в большинстве случаев диагноз ставят именно с помощью визуального осмотра.
С целью определения глубины ожога также используется лазерный диагностический анализатор периферического кровотока и лимфотока (является инновационным методом диагностики). Этот метод позволяет:
- оценить периферический кровоток (лазерная допплеровская флоуметрия);
- оценить сатурацию крови и объём эритроцитов в системе микроциркуляции (оптическая тканевая оксиметрия);
- провести флуоресцентную диагностику состояния коферментов в ткани.
С помощью данного прибора можно определить скорость и качественные показатели кровотока. При отсутствии сигнала можно сделать вывод, что ожог глубокий, и требуется хирургическое вмешательство. Сохранение показателей кровотока на определённых уровнях сигнализирует о поверхностном или пограничном ожоге, т. е. необходимо только консервативное лечение.
Профилактика ВИЧ-инфекции в ЛПУ
Согласно Методическим рекомендациям «Предупреждение заражения, в том числе медицинских работников, вирусом иммунодефицита человека на рабочем месте», утвержденным Минздравсоцразвития России 06.08.2007 № 5961-РХ, в России наиболее часто профессиональному риску заражения ВИЧ подвергаются:
- Средний медицинский персонал — процедурные медицинские сестры, работающие в стационарах и отделениях, оказывающих помощь ВИЧ-инфицированным пациентам;
- Оперирующие хирурги и операционные сестры;
- Акушеры-гинекологи;
- Патологоанатомы.
В этой связи медицинскому персоналу очень важно соблюдать все необходимые меры предосторожности и осуществлять целый комплекс профилактических мероприятий, большинство из них содержаться в различных нормативных актах, например, в таких, как Постановление Главного государственного санитарного врача РФ от 11.01.2011 № 1 «Об утверждении СП 3.1.5.2826-10 «Профилактика ВИЧ-инфекции» (вместе с «СП 3.1.5.2826-10. Санитарно-эпидемиологические правила…»). Не менее важными будут и отличные знания медицинского персонала о том, как поступать в той или иной аварийной ситуации, связанной с риском заражения ВИЧ-инфекцией
Не менее важными будут и отличные знания медицинского персонала о том, как поступать в той или иной аварийной ситуации, связанной с риском заражения ВИЧ-инфекцией.
1
2
Меры предосторожности
Посещать занятия по профилактике инфекций, передающихся парентеральным путем;
Перед любой работой с травмоопасными инструментами заранее спланировать свои действия, в том числе, касающиеся их обезвреживания;
Стараться не пользоваться опасным медицинским инструментарием, если можно найти безопасную и достаточно эффективную замену ему;
Не надевать колпачки на использованные иглы;
Своевременно выбрасывать использованные иглы в специальный (непрокалываемый) мусороуборочный контейнер.
Без промедления сообщать обо всех случаях травматизма при работе с иглами, другими острыми предметами, инфицированными субстратами;
Оказывать содействие администрации при выборе устройств (системы забора крови и др.);
Оказывать предпочтение устройствам с защитными приспособлениями;
Подготовка медицинских работников всех уровней.
Мероприятия по профилактике
Проведение дезинфекции и стерилизация медицинского инструментария и оборудования в медицинских учреждениях, применение одноразового инструментария;
Обеспечение и контроль за безопасностью практик медицинских манипуляций;
Контроль и оценка состояния противоэпидемического режима в ЛПУ проводится органами, осуществляющими государственный санитарно-эпидемиологический надзор;
Обеспечить соблюдение установленных требований к сбору, обеззараживанию, временному хранению и транспортированию медицинских отходов;
Оснащение необходимым медицинским и санитарно-техническим оборудованием, современным атравматическим медицинским инструментарием, средствами дезинфекции, стерилизации и индивидуальной защиты в соответствии с нормативно-методическими документами;
Изделия однократного применения после использования при манипуляциях у пациентов подлежат обеззараживанию/обезвреживанию, их повторное использование запрещается.
При подозрении на случай внутрибольничного заражения ВИЧ-инфекцией провести:
внеплановое санитарно-эпидемиологическое расследование с целью выявления источника, факторов передачи, установления круга контактных лиц, как среди персонала, так и среди пациентов, находившихся в равных условиях с учетом риска возможного инфицирования, и реализации комплекса профилактических и противоэпидемических мероприятий по предупреждению инфицирования.
Действия медицинского работника, в уже совершившейся аварийной ситуации
В случае порезов и уколов немедленно снять перчатки, вымыть руки с мылом под проточной водой, обработать руки 70%-м спиртом, смазать ранку 5%-м спиртовым раствором йода;
При попадании крови или других биологических жидкостей на кожные покровы это место обрабатывают 70%-м спиртом, обмывают водой с мылом и повторно обрабатывают 70%-м спиртом;
При попадании крови и других биологических жидкостей пациента на слизистую глаз, носа и рта: ротовую полость промыть большим количеством воды и прополоскать 70% раствором этилового спирта, слизистую оболочку носа и глаза обильно промывают водой (не тереть);
При попадании крови и других биологических жидкостей пациента на халат, одежду: снять рабочую одежду и погрузить в дезинфицирующий раствор или в бикс (бак) для автоклавирования.
Как можно быстрее начать прием антиретровирусных препаратов в целях постконтактной профилактики заражения ВИЧ.
Определение площади обожженной поверхности у детей
Площадь ожога, выраженная в процентах по отношению к поверхности тела ребенка, может быть установлена по правилу “девятки” у детей в возрасте 15 лет (схема Уоллеса), а также по правилу ладони — при ограниченных ожогах. Данное правило позволяет достаточно точно оценить площадь обожженной поверхности у детей старшего возраста и взрослых, однако при расчетах у детей младше 4 лет его необходимо несколько корректировать — поверхность головы у них составляет 19%, а каждой нижней конечности — лишь 13%. При измерении небольших ожогов исходят из того, что площадь ладони ребенка равна приблизительно 1% площади всей поверхности тела (Фісталь Е.Я., Козинець Г.П. та співавт., 2004).
При ожогах площадью свыше 60% проще определять необожженную поверхность.
Для определения площади ожога у детей пользуются схемой (табл.1).

Течение ожогов
Кожа, как наружный покров тела, является основным барьером, защищающим организм при воздействии различных неблагоприятных факторов внешней среды. Еще кожа участвует в дыхании, регуляции температурного и водного баланса организма, и многих других процессах. Из чего следует, что повреждение больших участков кожи несет в себе опасность для всего организма. Область поражения также имеет большое значение. При поражении кожи лица, рта, носа или слизистых оболочек опасность для организма увеличивается
Важной особенностью является и то, что ожог не находится в постоянном состоянии, а способен «дозревать». Через несколько часов ожог первой степени может перейти во вторую или из второй степени в третью.
Если при поверхностном ожоге его площадь более 10-12% , а при глубоком – более 5-10%, тогда возникает ожоговая болезнь.
Для ожоговой болезни характерно:
- нарушение функции почек, вплоть до прекращения выработки мочи;
- интоксикация, как результат отравления организма продуктами распада (повышается температура тела до 39-40°С, появляется учащенное сердцебиение и дыхание, анемия);
- развитие местной или общей инфекции.
Степени термического ожога и их клинические проявления
Ожог I степени соответствует поверхностному поражению кожи. Проявляется покраснением и отечностью кожи в области теплового воздействия. Место ожога болит, пострадавший жалуется на жжение, которое усиливается при прикосновении к поврежденной коже. Постепенно болевой синдром проходит, спустя несколько дней поверхностный слой кожи шелушится и сходит, под ним обнаруживается здоровая кожа.
Ожог II степени также относится к поверхностным поражениям кожи. В отличие от ожога I степени, помимо покраснения обожженного участка кожи, на нем появляются один или несколько заполненных мутноватой жидкостью пузырей. Механизм появления таких пузырей достаточно прост: в месте наиболее интенсивного воздействия тепла на кожу происходит выпотевание жидкой части крови сквозь стенки капилляров с отслаиванием поверхностного слоя кожи. Если такой пузырь разрывается, на его месте образуется мокнущая кожная рана. Если термический ожог 2 степени удалось уберечь от инфицирования, такие повреждения заживают бесследно, рубцевание возникает только в случае присоединения инфекции и развития вторичного воспаления с нагноением.
Ожог III степени относится к глубоким поражениям кожи, в которое вовлекается ростковый слой дермы. Клетки обожженного участка кожи гибнут с образованием сухого или влажного некроза. Кожа рядом с участком некроза покрасневшая или желтоватая, на ней могут образоваться пузыри. Учитывая, что при данной степени ожога термическое поражение захватывает ростковый слой кожи, заживление без образования рубца невозможно. Объем лечебных мероприятий определяется в зависимости от обширности ожога, при больших по площади ожогах может потребоваться пересадка кожи.
Ожог IV степени соответствует обугливанию кожи и повреждению прилежащих тканей — подкожной клетчатки, мышц, связок, суставов и костей. Некротизированные ткани, распадаясь, становятся источником мощной интоксикации организма, что может привести к гибели пострадавшего.
Классификация ожогов
Типология ожогов выглядит следующим образом:термические ожоги – вызванные воздействием высоких температур: • ожоги пламенем – самый распространенный тип. Глубина поражения средняя, соответствует II степени; • ожоги жидкостью – для них характерны малая площадь и при этом большая глубина поражения; • ожоги паром – отличаются обширной площадью поражения и малой глубиной; • ожоги раскаленными предметами – четко очерченная область поражения, значительная глубина. Степень ожога может варьироваться от II до IV. При попытке удаления предмета возможно отслоение поврежденной ткани; • ожоги расплавленным металлом – наиболее тяжелые, глубина и тяжесть поражения соответствуют III-IV степеням.химические ожоги – вызванные воздействием определенных химических веществ: • ожоги кислотой – отличаются сравнительно небольшой глубиной, так как под воздействием кислоты происходит коагуляция – белок в тканях сворачивается, образуя струп, что препятствует дальнейшему проникновению кислоты в ткани; • ожоги щелочью – отличаются большой глубиной, так как коагуляции в этом случае не происходит; • ожоги солями тяжелых металлов – небольшая глубина, клинические проявления и внешний вид схожи с ожогами кислотой.электрические ожоги — ожоги, возникающие при контакте с электричеством: • ожоги разрядной дугой – возникают при прохождении заряда через тело в точках его входа и выхода. Отличаются малой площадью и большой глубиной; • ожоги вольтовой дугой – возникают при контакте с электричеством без прохождения заряда через тело, по внешнему виду и клиническим проявлениям напоминают ожоги пламенем;лучевые ожоги – возникают в результате воздействия излучения: • световые – обширные ожоги, вызванные воздействием световых волн. Глубина и тяжесть поражения зависят от длины волны. Наиболее легкие и распространенные ожоги такого типа – солнечные, наиболее тяжелые – ожоги, возникающие под воздействием излучения при ядерном взрыве; • ожоги, возникшие под воздействием ионизирующего излучения («радиации»). Достаточно обширные, как правило, неглубокие. Однако их заживление затрудняется воздействием излучения на другие ткани и органы, в частности, на кровь и кровеносные сосуды, в результате чего стенки сосудов становятся хрупкими, а общая способность тканей к регенерации снижается. Ожоги могут быть и сочетанными – возникшими под воздействием сразу нескольких факторов.
Клинические проявления
Общие симптомы
В большинстве случаев симптомы аллергического стоматита таковы:
- Отечность и гиперемия (покраснение) слизистой оболочки рта
- Жжение, зуд, припухлость во рту, боль при любом раздражении слизистой оболочки
- Опухлость, излишний блеск и гладкость языка
- Возможность появления сыпи на губной поверхности
- Наличие водянистых пузырьков, в случае лопанья которых обнажаются язвочки
ВАЖНО: Аллергия на зубные протезы может дополняться такими симптомами, как приступы бронхиальной астмы, першение в горле, ощущение горечи и пощипывание во рту, изменение слюноотделения
Симптомы у детей
Так как полость рта связана с прочими органами (дыхательная система, желудочно-кишечный тракт), у малыша могут появиться проблемы пищеварения, затруднения дыхания, излишнее слюноотделение, потеря вкуса.
По словам специалистов, подобные признаки обычно провоцируются следующими факторами:
- Потребление вредной пищи
- Перегрев организма
- Обширное кариозное поражение зубов
- Прием медикаментов
- В отдельных случаях – установка пломбы, ношение брекет-системы
Лечение болезни детей может осложняться хроническими патологиями и слабостью иммунитета.
Стоматит у детей
Степени ожога кожи
Степень ожога определяется глубиной поражения различных слоев кожи.
Напомним, что кожа человека состоит из эпидермиса, дермы и подкожно-жировой клетчатки (гиподермы). Верхний слой, эпидермис, в свою очередь состоит из 5 слоев различной толщины. Эпидермис также содержит меланин, который окрашивает кожу и вызывает эффект загара. Дерма, или собственно кожа, состоит из 2-х слоев — верхнего сосочкового слоя с петлями капилляров и нервными окончаниями, и сетчатого слоя, содержащего кровеносные и лимфатические сосуды, нервные окончания, фолликулы волос, железы, а также эластические, коллагеновые и гладкомышечные волокна, придающие коже прочность и эластичность. Подкожно-жировая клетчатка состоит из пучков соединительной ткани и жировых скоплений, пронизанных кровеносными сосудами и нервными волокнами. Она обеспечивает питание кожи, служит для терморегуляции организма и дополнительной защиты органов.
Клинико-морфологическая классификация ожогов, принята на XXVII Всесоюзном съезде хирургов в 1961 году выделяет 4 степени ожога.
Ожог I степени
I степень ожога характеризуется повреждением самого поверхностного слоя кожи (эпидермиса), состоящего из эпителиальных клеток. При этом появляется покраснение кожи, небольшая припухлость (отек), болезненностью кожи в области ожога. Такой ожог заживает за 2-4 дня, никаких следов после ожога не остается, кроме незначительного зуда и шелушения кожи — отмирает верхний слой эпителия.
Ожог II степени
Для ожога II степени характерно более глубокое поражение тканей — эпидермис частично поврежден на всю глубину, до росткового слоя. Наблюдается не только покраснение и отек, но и образование на коже пузырей с желтоватой жидкостью, которые могут лопаться самостоятельно или оставаться целыми. Пузыри образуются сразу после ожога или спустя некоторое время. Если пузыри лопаются, то образуется ярко-красная эрозия, которая покрывается тонкой бурой корочкой. Заживление при второй степени ожога происходит обычно за 1-2 недели, путем регенерации тканей за счет сохранившегося росткового слоя. Следов на коже не остается, однако кожа может стать более чувствительной к температурным воздействиям.
Ожог III степени
III степень ожога характеризуется полной гибелью эпидермиса на пораженном участке и частичным или полным повреждением дермы. Наблюдаются омертвение тканей (некроз) и образование ожогового струпа. Согласно принятой классификации III степень ожога подразделяется на:
- степень III А, когда дерма и эпителий поврежден частично и возможно самостоятельное восстановление поверхности кожи, если ожог не осложнится инфекцией,
- и степень III Б — полная гибель кожи до подкожно-жировой клетчатки. При заживлении образуются рубцы.
Варианты фотодерматозов
1) изменения, вызванные чрезмерной по интенсивности или длительности инсоляцией (фототравматические реакции):
- солнечные ожоги, крапивница;
- фотостарение кожи, солнечный эластоз;
- актинический (солнечный ) кератоз;
- предопухолевые и опухолевые поражения кожи;
2) фотодерматозы, вызванные дефицитом естественных кожных протекторов (пигментная ксеродерма, альбинизм, светлый тип кожи);
3) дерматозы, обусловленные присутствием в коже веществ, способных усилить солнечные эффекты (фототоксические реакции), или заставляющие реагировать иммунную систему кожи после фотоактивации (фотоаллергические реакции).
4) дерматозы, усиливающиеся или проявляющиеся после инсоляции (красная волчанка, дерматомиозит, болезнь Дарье, хлоазма);
Остановимся на наиболее часто встречающихся фотодерматозах.
Солнечный ожог развивается в короткое время при гиперинсоляции у лиц с повышенной фоточувствительностью на участках кожи, подвергшихся облучению. Солнечный ожог проявляется эритемой, зудом, а в тяжелых случаях — отеком, везикулами, пузырями и болью; сопровождается повышением температуры тела, недомоганием, головной болью. Тяжелые солнечные ожоги могут быть фактором риска развития меланомы. Повторные солнечные ожоги приводят к преждевременному старению кожи (геродермии, актиническому старению).
Полиморфный фотодерматоз. Появляется весной с появлением первых интенсивных солнечных лучей. Между инсоляцией и клиническими проявлениями может пройти от 1 до 10 дней, если нет повторного пребывания на солнце. Поражаются открытые участки тела — голова, шея, кисти и предплечья. Кожные покровы краснеют, на них появляются небольшие пузырьки и узелки, которые имеют тенденцию к слиянию и образованию бляшек. Беспокоит зуд.
Солнечная крапивница. Спустя несколько часов после пребывания на солнце на открытых участках тела формируются разнообразные пятна, узелки, пузырьки и волдыри, сопровождающиеся сильным зудом. Они сливаются друг с другом, образуя крупные, но кратковременно существующие элементы.
Актинический (солнечный) кератоз. Заболевание, возникающее в результате многолетнего регулярного воздействия солнечного света. В основе лежит повреждение кератиноцитов. Клиническая картина характеризуется появлением жестких ороговевающих элементов, спаянных с подлежащей кожей, округлой или овальной формы, при насильственном удалении которых отмечается болезненность. Цвет чешуек варьирует от нормальной кожи до желто-коричневых, часто с красноватым оттенком, при пальпации жесткие, шероховатые. Размер, как правило, менее 1 см. По современной классификации ВОЗ это заболевание отнесено к предраковым.
Фототоксические реакции обусловлены наличием в организме веществ, обладающих фотосенсибилизирующим действием. Эти вещества могут иметь эндогенное или экзогенное происхождение.
- лекарственные препараты, которые снижают защиту кожи от солнечных лучей (фуросемид, тетрациклиновые антибиотики, нестероидные противовоспалительные средства и отдельные антидепрессанты);
- косметические средства, содержащие в составе некоторые эфирные масла, продукты нефти, и парфюмерия;
- сок растений, содержащий фуранокумарины (борщевик, дудник);
- наследственно обусловленное повышенное содержание пигментов порфиринов в организме — порфирии.
Существуют три варианта фототоксических реакций:
-
немедленная эритема и крапивница;
-
отсроченная реакция по типу ожога, развивающаяся через 16–24 часа и позже;
-
отсроченная гиперпигментация, через 72–96 часов. Высыпания локализуются на коже открытых участков тела. При этом характерна резкая граница между здоровой и пораженной кожей, соответствующая краю одежды, ремешку от часов, месту контакта с растением и др.
После отмены препарата\вещества, вызвавшего фотосенсибилизацию, повышенная чувствительность кожи к УФ-облучению может сохраняться в течение нескольких месяцев, что может быть важно для постановки диагноза заболевания.
Заболевания внутренних органов, особенно пищеварительной и эндокринной систем, могут сказываться на фотопротекторных свойствах кожи и провоцировать предрасположенность к развитию фотодерматоза.
Клиника
Выделено несколько симптомов, которыми могут проявляться ожоги. Площадь ожогов в данном случае не играет особой роли, так как они бывают обширными, но неглубокими. Со временем формы клинических проявлений могут сменять друг в друга в процессе заживления:
- Эритема или покраснение, сопровождается покраснением кожи. Встречается при любой степени ожогов.
- Везикула – это пузырек, наполненный мутной жидкостью. Она может быть с примесью крови. Появляется из-за отслоения верхнего слоя кожи.
- Булла – это несколько везикул, которые слились в один пузырь более полутора сантиметров в диаметре.
- Эрозия – ожоговая поверхность, на которой нет эпидермиса. Она кровоточит, или выделяется сукровица. Возникает во время удаления пузырей или булл, некротизированных тканей.
- Язва – более глубокая эрозия, затрагивающая дерму, гиподерму и мышцы. Величина зависит от площади предшествующего некроза.
- Коагуляционный некроз – сухая омертвевшая ткань черного или темно-коричневого цвета. Легко снимается хирургическим путем.
- Колликвационный некроз – влажная гниющая ткань, которая может распространяться как в глубь тела, так и в стороны, захватывая здоровые ткани.
Осложнения обширных ожогов
При большой величине ожога состояние пациентов отягощается системными осложнениями:
- эндогенная интоксикация – недостаточность печени и почек из-за скопления в организме продуктов распада тканей, болезнетворных микробов;
- ожоговый сепсис – общее заражение организма, вызванное истощением иммунных резервов и инфицированием множественных ожогов.

Вероятность системных осложнений зависит от своевременности оказания экстренной помощи и грамотности последующей терапии.
Иногда ожоговая болезнь осложняется гнойным целлюлитом, гангреной, лимфаденитом. Чтобы предупредить негативные последствия, людей с тяжелыми ожогами лечат только в стационаре в асептических палатах. Если индекс тяжести поражений не превышает 30 баллов, пострадавшие полностью излечиваются.
